1/3的转移性去势敏感性前列腺癌患者携带PIK3/Akt/mTOR通路变异,且与预后较差相关
时间:2024-09-23 20:00:20 热度:37.1℃ 作者:网络
PIK3/Akt/mTOR通路变异在转移性去势敏感性前列腺癌(mCSPC)中很常见,但其在预后中的作用尚不清楚。研究者旨在评估PIK3/Akt/mTOR通路变异在mCSPC中的预后意义以及基因谱。本研究纳入了472名接受下一代测序(NGS)的mCSPC患者。PIK3/Akt/mTor通路变异定义为Akt1、mTOR、PIK3CA、PIK3CB、PIK3R1、PTEN、TSC1和TSC2的突变。关注的终点是影像学无进展生存期(rPFS)、发展至去势抵抗性前列腺癌的时间(tdCRPC)和总生存期(OS)。进行了Kaplan–Meier分析并计算了Cox回归风险比(HR)。
152名(31.9%)患者存在PIK3/Akt/mTOR通路变异。PIK3/Akt/mTOR变异患者的中位rPFS和tdCRPC分别为23.7个月和21.0个月,而野生型肿瘤患者的中位rPFS和tdCRPC分别为32.8个月(p = 0.08)和32.1个月(p = 0.002)。多变量分析显示,PIK3/Akt/mTOR通路变异与tdCRPC相关(HR 1.43,95%CI,1.05-1.94,p = 0.02),但与rPFS无关[HR 1.20,95%CI,0.90-1.60,p = 0.21]。
与没有PIK3/Akt/mTOR通路变异的肿瘤相比,PIK3/Akt/mTOR通路变异更可能与TP53(40% vs. 28%,p = 0.01)和TMPRSS2-ERG(37% vs. 26%,p = 0.02)的共突变相关。共突变通常与较短的rPFS和tdCRPC中位时间相关。DAVID分析表明,p53信号传导和血管生成通路在PIK3/Akt/mTOR通路变异的肿瘤中富集,而PIK3/Akt/mTOR通路野生型肿瘤中富集β-catenin结合和变异的BRCA通路。
PIK3/Akt/mTOR通路变异在mCSPC中很常见,且与预后较差相关。PIK3/Akt/mTOR通路变异肿瘤的基因谱与野生型肿瘤不同。需要开展更多研究以更好地了解和靶向mCSPC中的PIK3/Akt/mTOR通路。
研究背景
前列腺癌(PCa)是美国最常见的恶性肿瘤之一,转移性疾病的发展是导致患者发病率和死亡率大幅上升的原因。转移性PCa患者的治疗方案有了显著改善,常常利用精准医疗方法。对PCa基因组学的深入了解促进了此类靶向方法的进展,该基因组学已在转移性去势抵抗性前列腺癌(mCRPC)中得到广泛研究,其中包括DNA损伤修复和雄激素受体信号传导在内的几种通路的变异对疾病的发展和进展至关重要。研究者对转移性去势敏感性前列腺癌(mCSPC)基因谱的了解不太深入,但最近的研究表明,包括TP53、Wnt通路和DNA损伤修复在内的基因和通路的变异是进展和对治疗反应的重要驱动因素。
PTEN是另一种在PCa中常见变异的蛋白质,被认为与细胞迁移和侵袭有关。PTEN是PIK3/Akt/mTOR通路的负调节分子,当其缺失时,会导致下游靶标信号传导不受抑制,从而调节细胞增殖或激活雄激素受体信号传导。在mCRPC中,PIK3/Akt/mTOR通路变异似乎与较差的结果相关。然而,在mCSPC中,对PIK3/Akt/mTOR通路突变谱及其预后意义了解较少。因此,本研究将尝试提供有关mCSPC中PIK3/Akt/mTOR通路变异及其与疾病预后相关性的信息。
研究结果
共纳入477名患者,其中152名(31.9%)存在PIK3/Akt/mTOR通路变异。基线特征如表1所示。17.1%的PIK3/Akt/mTOR通路突变患者发生内脏转移(vs. 11.4%未发生突变,p = 0.25),53.3%为新发转移(vs. 44.9%,p = 0.11),32.4%为大体积转移(vs. 31.4%,p = 0.61)。在152名存在PIK3/Akt/mTOR通路突变的患者中,共有171个变异。PTEN变异最为常见(n = 124,73.1%),其次是PIK3CA(n = 24,14.0%)、Akt1(n = 8,4.7%)和PIK3R1(n = 8,4.7%)。
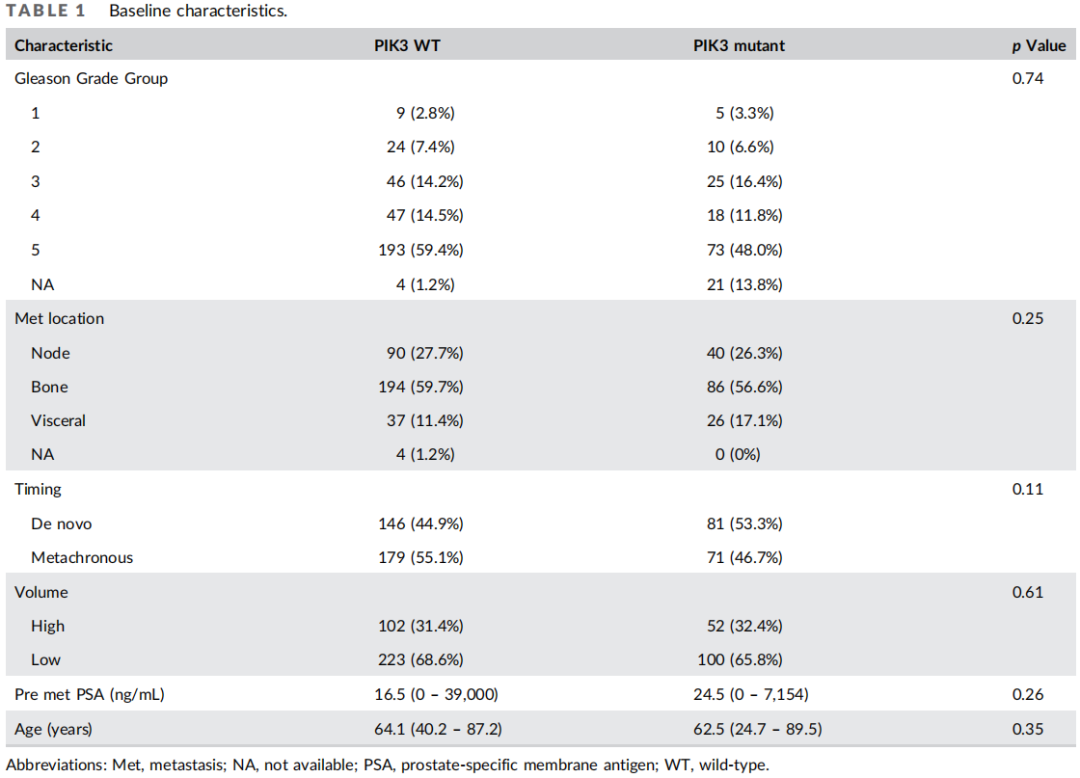
表1
PIK3/Akt/mTOR通路变异肿瘤的中位rPFS为23.7个月(95%CI 18.9-28.8),相比之下,未发生变异肿瘤的中位rPFS为32.8个月(95%CI 26.2-37.8)(p = 0.08)(图1A)。PIK3/Akt/mTOR通路变异肿瘤的中位tdCRPC为21.0个月(95%CI 15.7-26.6),相比之下,PIK3/Akt/mTO通路未发生变异肿瘤的中位tdCRPC为32.1个月(95%CI 28.4-44.4)(p = 0.002;图1B)。两组之间的中位OS无差异(96.1个月,95%CI,61.6个月-未达到[NR] vs. 94.3个月,95%CI,79.9个月-NR,p = 0.24;图1C),尽管受到少数事件的限制。当检查特定基因时,在伴有PTEN变异的肿瘤中rPFS为24.3个月(95%CI,19.1-28.8)(PTEN野生型:32.1个月,95%CI,26.1-37.1,p = 0.03;图2A),在伴有PIK3R1变异的肿瘤中rPFS为17.2个月(95%CI,12个月-NR)(PIK3R1野生型:28.6个月,95%CI,25.5-34.1,p = 0.09;图2B)。在PTEN变异的肿瘤中tdCRPC为19.9个月(95%CI,15.6-26.6)(PTEN野生型:31.9个月,95%CI,27.2-42.7,p = 0.005;图2C),在PIK3R1变异的肿瘤中tdCRPC为9.3个月(95%CI,9.1个月-NR)(PIK3R1野生型:29.1个月,95%CI,24.5-34.4,p = 0.01;图2D)。分子变异与较差的预后相关。存在2个PIK3/Akt/mTOR通路变异的患者中位OS为44.5个月,存在1个PIK3/Akt/mTOR通路变异的患者中位OS为111.4个月,不存在PIK3/Akt/mTOR通路变异的患者中位OS为94.3个月(p = 0.08)。存在2个PIK3/Akt/mTOR通路变异的患者中位tdCRPC为13.5个月,存在1个PIK3/Akt/mTOR通路变异的患者中位tdCRPC为22.9个月,不存在PIK3/Akt/mTOR通路变异的患者中位tdCRPC为32.1个月(p = 0.003)。
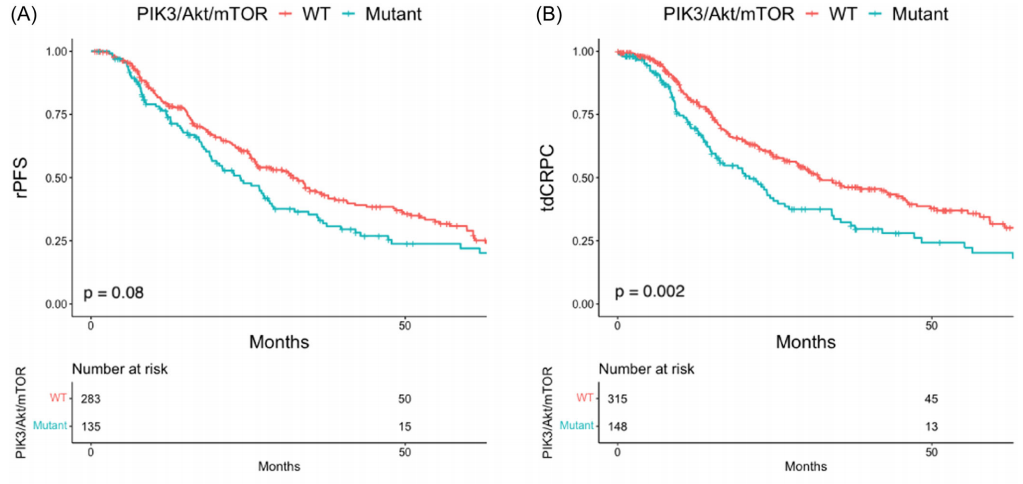
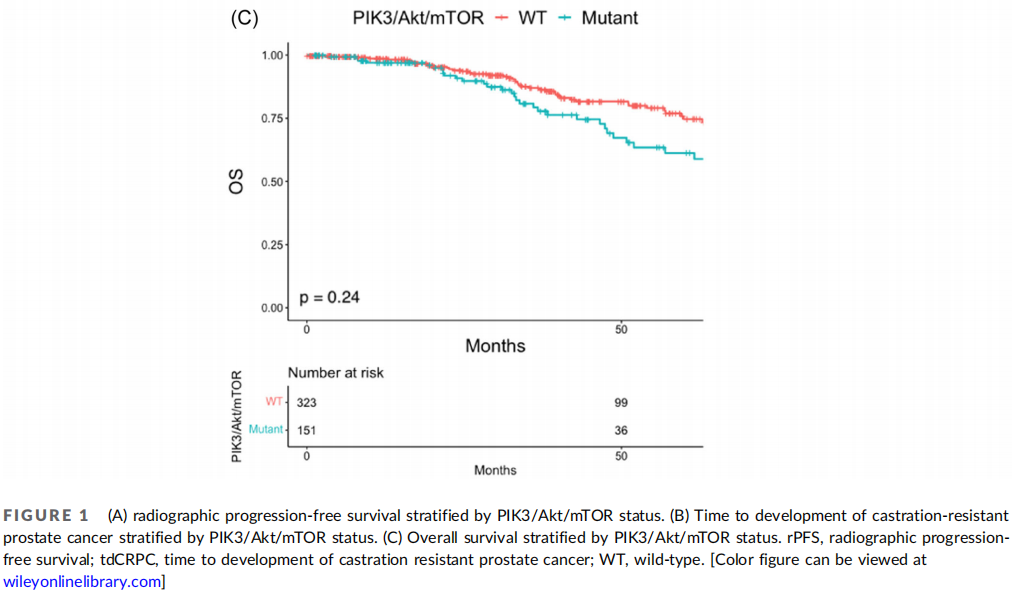
图1
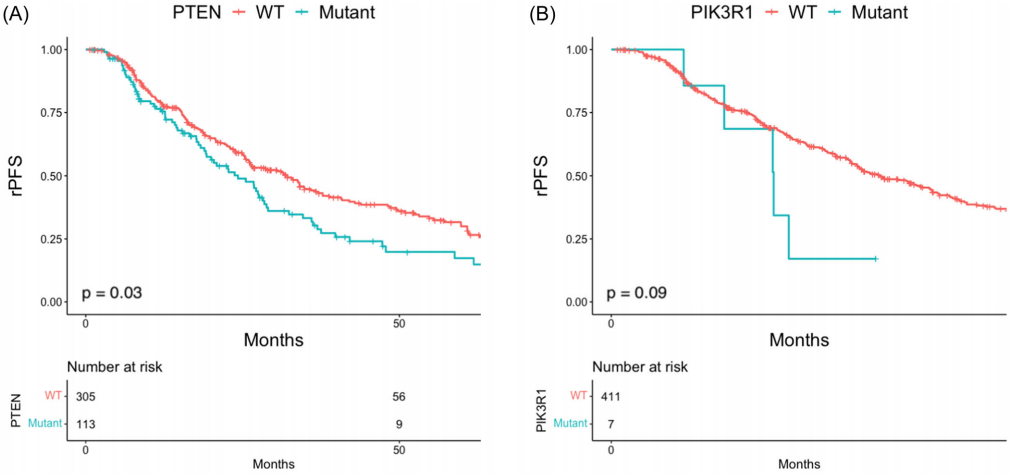
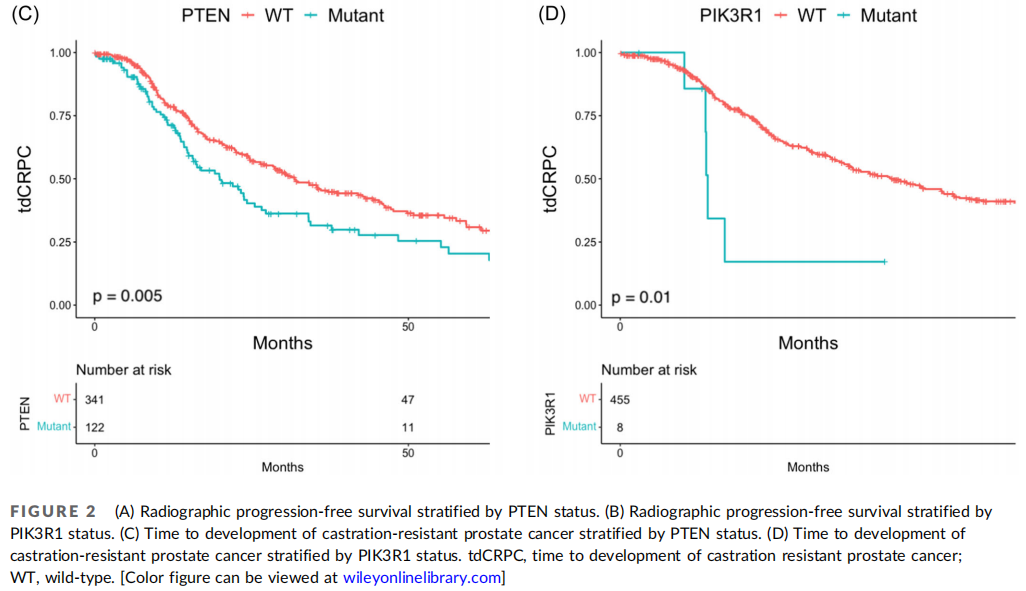
图2
研究者进行了与rPFS和tdCRPC相关因素的单变量分析。与rPFS和tdCRPC相关因素的多变量cox回归如表2所示。在MVA上,未发现任何变量与rPFS独立相关。相反,发现PI3K/Akt/mTOR通路变异与明显更差的tdCRPC相关(HR 1.43,95%CI 1.05-1.94,p = 0.02)。
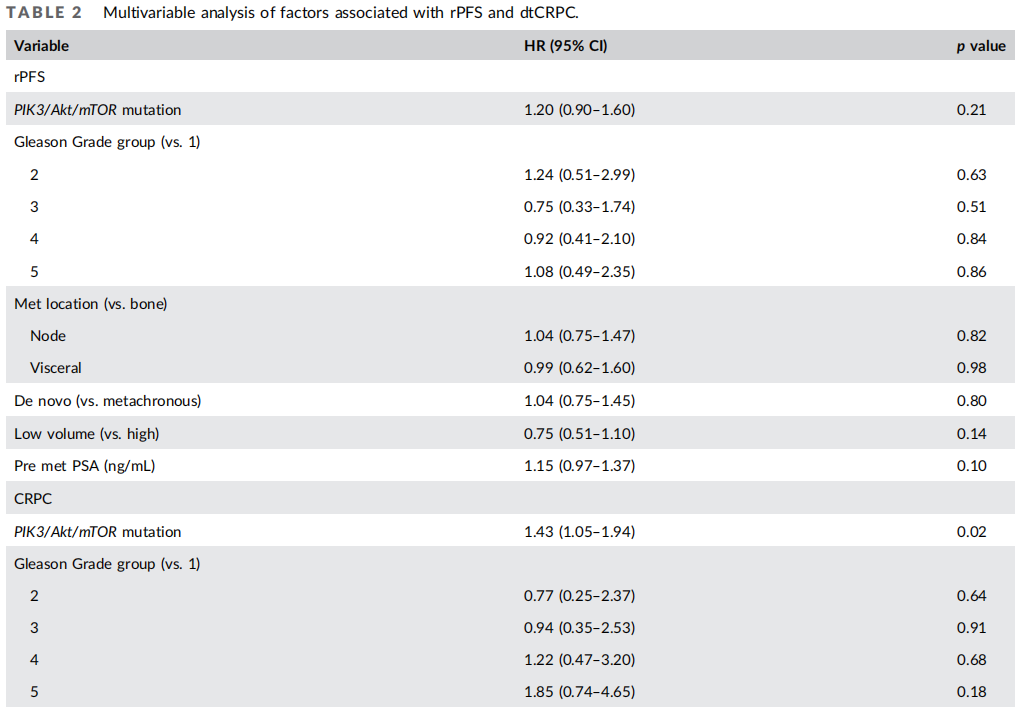
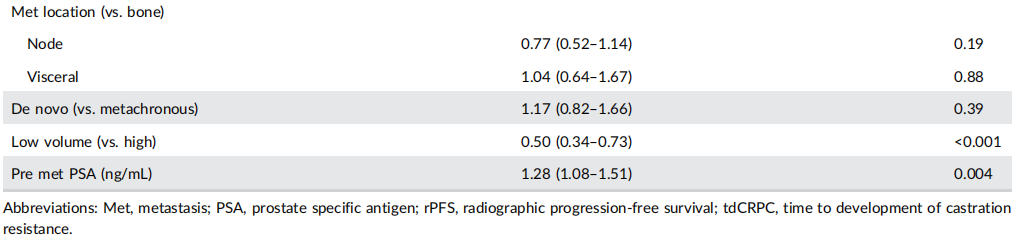
表2
图3显示了PIK3/Akt/mTOR通路变异与感兴趣的其他通路和基因变异的关系。TP53突变(40% vs. 28%,p = 0.01)和TMPRSS2变异(37% vs. 26%,p = 0.02)在PIK3/Akt/mTOR通路变异的肿瘤中更为常见。同时发生的突变通常与较短的rPFS和tdCRPC中位时间相关(表3)。DAVID分析显示,p53信号传导和血管生成通路在PIK3/Akt/mTOR通路变异的肿瘤中富集,而β-catenin结合和变异的BRCA通路在PIK3/Akt/mTOR通路野生型肿瘤中富集。
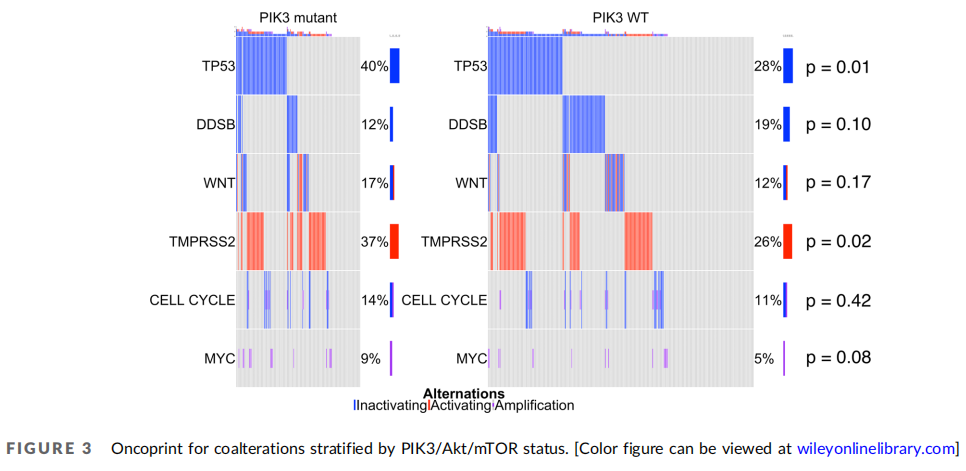
图3
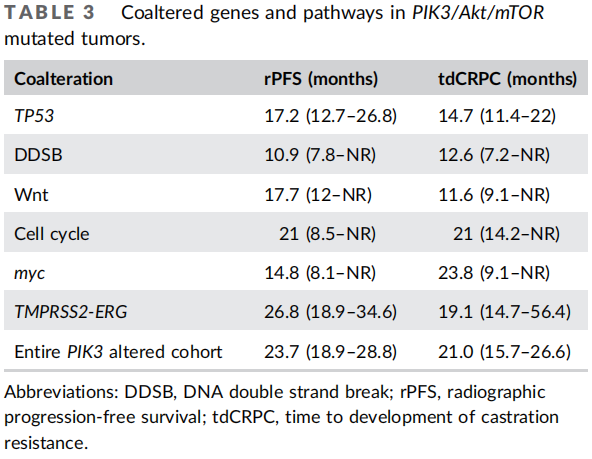
表3
讨 论
肿瘤基因组学继续帮助我们扩大对PCa的了解。本研究报告了PIK3/Akt/mTOR变异在mCSPC中很常见,约三分之一的患者存在该通路变异。其中大部分是PTEN、PIK3CA、Akt1和PIK3R1的变异。PIK3/Akt/mTOR通路似乎与较差的预后有关,与其他驱动基因和通路的联合变异会导致预后进一步下降,通路内的复合突变也是如此。
局部PCa和mCRPC的基因谱已得到很好的表征,但中间mCSPC状态的尚不明确。几项研究表明,PCa的基因特征代表了一系列疾病,包括临床和基因学。到目前为止,TP53 、 NOTCH 、DNA双链断裂修复和细胞周期基因变异的发生率较高似乎与疾病体积较大和进展时间较长有关。在PIK3/Akt/mTOR通路中也发现了类似的发现,即生化衰竭患者的变异发生率最低,而在mCSPC中从寡转移至多转移的变异发生率升高,表明了其在PCa进展中的重要性。本研究发现,mCSPC中PIK3/Akt/mTOR通路突变的发生率为32%,低于先前对mCRPC状态的研究中通常指出的40%-50%,进一步表明了其在PCa谱中的重要性。
PTEN突变在局部和mCRPC状态下的预后意义已得到很好的表征;在局部PCa中,PTEN变异与不良病理结果相关,例如根治性前列腺切除术时Gleason分级较高以及手术后生化复发风险增加。在mCSPC中,PTEN变异的意义研究较少。Hamid等人报道,肿瘤抑制基因TP53、PTEN和Rb1突变与较差的预后(包括较短的OS)相关,并且从局部到mCSPC和mCRPC状态的变异发生率增加。然而,没有报道单个基因的影响,因此PTEN、TP53和Rb1的预后意义尚不清楚。本研究发现PIK3/Akt/mTOR通路变异,尤其是PTEN,似乎在mCSPC中具有预后意义。Stopsack等人发现他们研究的人群中PIK3/Akt/mTOR通路有显著性趋势,尽管他们所代表的队列比本研究报告的要小,这也许可以解释为什么缺乏统计学意义。更广泛地说,研究者试图研究除了研究最多的PTEN变异之外的其他PIK3/Akt/mTOR通路突变的重要性。Chakraborty等人发现PCa的TCGA数据集中的PIK3R1突变是有害的,但无法评论其对转移患者的影响。在本研究的队列中,研究者确认PIK3R1变异在mCSPC状态下似乎是有害的,导致rPFS和tdCRPC时间更短。由于样本量原因,研究者对包括Akt1和PIK3CA(在mCRPC中常见)在内的其他PIK3/Akt/mTOR通路变异的分析在本队列中受到限制。
PIK3/Akt/mTOR通路突变的临床意义将变得更加重要,因为我们能够更好地用全身药物靶向这些变异。帕他色替(Ipatasertib)是一种Akt的小分子抑制剂,最近证明与阿比特龙联合使用可成功延长mCRPC患者的rPFS。PTEN缺失的患者获益更大。其他研究已在早期临床试验中研究了泛PIK3/Akt/mTOR和mTOR抑制剂。此外,鉴于AR和WNT信号与PIK3/Akt/mTOR在PCa进展中的相互作用,同时靶向这些通路的策略也在积极研究中。未来的工作可能会继续将分子知识整合到PCa的治疗模式中,包括当局部疗法用于转移性疾病时,无论是单独使用还是与全身疗法联合使用。
本研究有几个局限性。首先,这是一项回顾性研究,数据收集和终点并非前瞻性定义,因此该队列容易受到回顾性研究的影响。所有患者均接受了国家综合癌症网络推荐的一线疗法治疗,各组之间的治疗分布相似,但治疗差异可能导致无法控制的偏差。研究者试图通过MVA等统计分析来解释任何潜在偏差,但这些数据仍需要前瞻性验证。此外,感兴趣的基因仅限于panel中包含的基因,因此可能无法检测到PIK3/Akt/mTOR通路内的某些变异。最后,由于原发性PCa多灶性和通过活检取样组织而产生的技术问题可能导致相关克隆变异的遗漏。
总之,PIK3/Akt/mTOR通路突变在mCSPC中很常见。这些变异(包括PTEN和PIK3R1变异)似乎与较差的预后有关。未来的研究需要更好地了解PIK3/Akt/mTOR通路突变在mCSPC中的作用以及如何利用这些突变来提高治疗率。
参考文献:
Sutera P, Kim J, Kumar R, et al. PIK3/Akt/mTOR pathway alterations in metastatic castration-sensitive prostate cancer. Prostate. 2024;84(14):1301-1308. doi:10.1002/pros.24765



